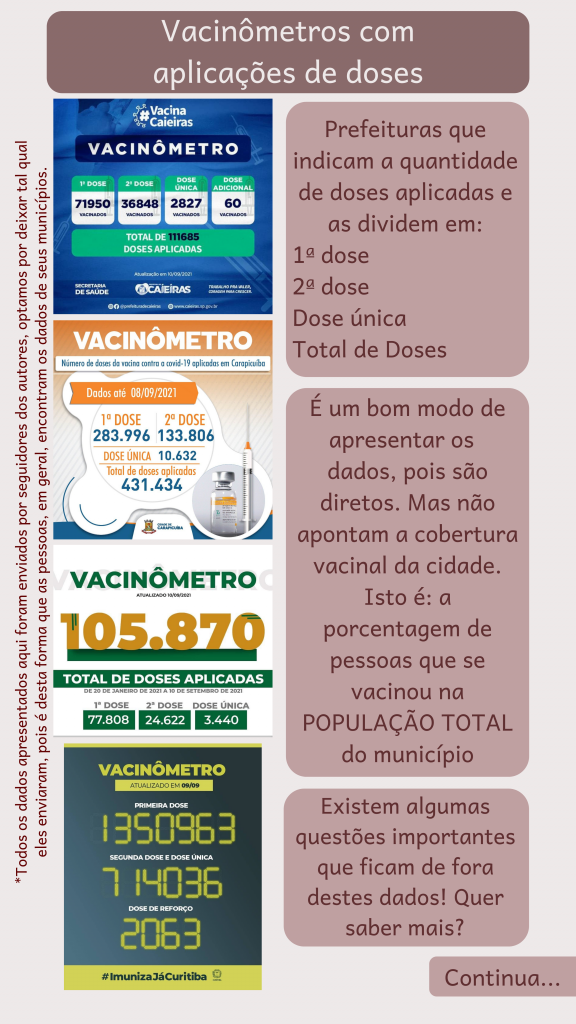
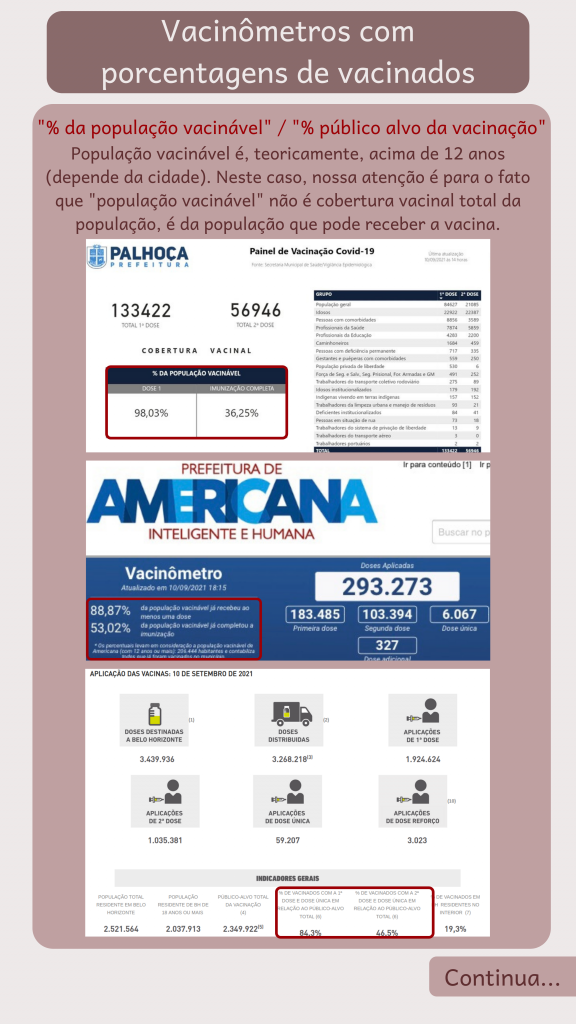
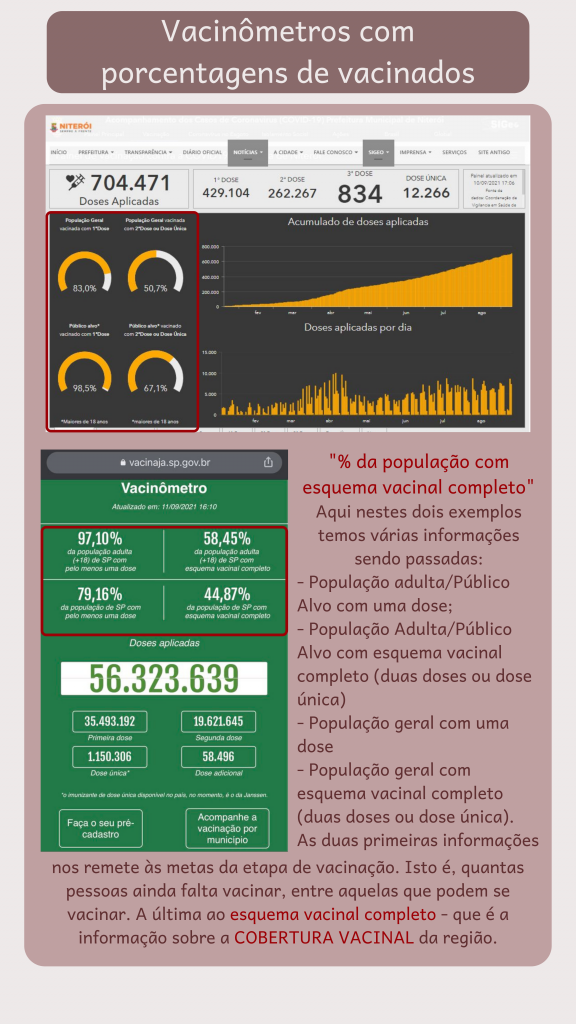
Texto escrito por Mellanie Fontes-Dutra e Ana Arnt
A Pfizer é a vacina que está sendo utilizada para eles: os jovens, aqui no Brasil, na campanha de vacinação neste momento. Tá passada?
O anúncio dos resultados sobre a eficácia da Pfizer em adolescentes aconteceu no dia 31 de Março de 2021. E hoje, já que estamos lançando a campanha #VacinaNoGrau, resolvemos retomar este estudo! Aliás, já de cara, a notícia foi animadora. A eficácia foi muito alta e não foram observados casos de COVID-19 na amostra analisada de participantes adolescentes nesse estudo!
Vamos entender como foi a pesquisa?
O ensaio envolveu 2.260 adolescentes de 12 a 15 anos de idade nos Estados Unidos. Foram observados 18 casos de COVID-19 no grupo de placebo (que teve um N amostral de 1.129 adolescentes). Já no grupo vacinado (que teve um N amostral de 1.131 adolescentes), não houve nenhum caso.
Em função de nenhum caso ter sido observado no grupo vacinado, a eficácia estimada chega a 100%. Todavia, é sempre bom lembrar que, esse dado é para uma amostra de 18 eventos. Isto é, quando extrapolamos este dado para milhares de vacinados – como ocorre na população geral – a possibilidade sempre é de que a gente observe um ou outro caso de COVID-19 em vacinados sim!
E o que isto quer dizer? Que as medidas não farmacológicas de uso de máscaras, distanciamento físico e cuidados redobrados em espaços fechados e não ventilados seguem valendo E MUITO.
Voltando aos dados do estudo, a vacina demonstrou ter uma proteção considerável contra agravamentos também! A regra do anterior segue valendo: a vacina é segura e têm proteção considerável, mas medidas não farmacológicas seguem sendo fundamentais. A gente não cansa de repetir isso, só para ter em mente isso. Isto é, para daqui a pouco ninguém vir dizer, se em milhares de vacinados aparecer algum caso: “AAAAH MAS NÃO ERA 100% EFICAZ?”.
Siacalme rapaz, isso não invalida TODA a proteção da vacina não
Vamos falar de Imunogenicidade agora…
A vacina desencadeou uma boa quantidade de anticorpos neutralizantes de SARS-CoV-2. Assim, esta vacina demonstra forte resposta imunológica um mês após a 2ª dose. Aliás, na análise anterior com participantes de 16 e 25 anos, essas quantidades também foram bem significativas.
E a tal da segurança?
A vacina foi bem tolerada, com efeitos colaterais geralmente consistentes com aqueles observados em participantes de 16 a 25 anos de idade. Isto é: te joga guri, que vai dar bom.
Mas não para por aí não… O estudo está sendo atualizado
Como assim? Claro, ainda há mais grupos e faixas etárias para sabermos sobre a vacina, né? Dessa forma, está em andamento a atualização do estudo com crianças de 11 anos. Neste estudo, de fase 1/2/3 está sendo conduzido com crianças de 6 meses a 11 anos. Assim, avaliando segurança, tolerabilidade e imunogenicidade da vacina em um esquema de duas doses (aproximadamente 21 dias de intervalo)
Os grupos:
– Crianças de 5 a 11 anos
– 2 a 5 anos
– 6 meses a 2 anos.
A coorte de 5 a 11 anos começou a receber as doses ainda em março. E nos planos estava iniciar a coorte de 2 a 5 anos em abril de 2021.
Aprovadíssima
No Brasil, a Nota Técnica Nº 36/2021-SECOVID/GAB/SECOVID/MS inclui crianças e adolescentes de 12 à 17 anos na campanha de Vacinação.
Nesta nota técnica (NT), o Ministério da Saúde (MS) considera primordial que 85% da população brasileira seja vacinada contra COVID-19. Isto, a fim de reduzir drasticamente a transmissão da doença em nosso país. Dessa maneira, considerando o registro na Anvisa, em 10/06/2021, a Pfizer foi autorizada para a vacinação de jovens nesta faixa etária. Aliás, é a única, até o presente momento.
A NT ressalta que a vacinação de adultos acima de 18 não foi concluída. Também aponta que esta faixa etária corre, significativamente, mais riscos de contrair e ter agravamentos no caso de COVID. Todavia, a vacinação dos jovens – que retornaram à escola, bom lembrar – é uma das ferramentas para isto para diminuir a transmissão de forma geral.
Sobre os riscos em jovens
Além disso, jovens com algum fator de risco relacionado a comorbidades, como traz a nota técnica, também aumentam a chance de agravamento. Dessa forma, este é outro fator que justifica a vacinação desta faixa etária, mesmo não tendo sido finalizada a vacinação de adultos.
Tendo em vista estas análises, o MS através incluiu jovens de 12 a 17 anos no Plano Nacional de Operacionalização de Vacinação contra a COVID-19.
Dia 15 de setembro, segundo a NT, teremos concluída a remessa de doses suficientes para vacinar 100% da população ADULTA com pelo menos uma dose! Aliás, hoje também inicia oficialmente o calendário de oferta de vacinas se dá a partir de 15 de setembro. Embora em alguns estados e municípios tenham começado antes. Todas as vacinações nesta faixa etária acontecerão, exclusivamente, com a vacina da Pfizer.
A ordem de prioridade para vacinação desta faixa etária é população de 12 a 17 anos:
- Com deficiências permanentes.;
- Com presença de comorbidades;
- Gestantes e puérperas;
- Privados de liberdade;
- Sem comorbidades.
O que mais acontece dia 15 de setembro?
Isto mesmo, a nossa campanha #VacinaNoGrau, destinada a todos aqueles jovens que estão iniciando esta etapa fundamental no combate à COVID-19!

Acompanhe as datas no seu município para ver quando chegar o teu dia!!
Por fim, lembre-se: vacinou? Se exibe por aí MESMO! Afinal, a vacinação é um direito de todos nós e uma alegria por fazer parte de mais uma etapa para vencermos a COVID-19!
Aliás, inclusive marca o Todos Pelas Vacinas, marca os grupos parceiros, marca nossas tags #TodosPelasVacinas e #VacinaNoGrau, comemora mesmo! Mas, claro, comemora de máscara, com distanciamento, respeitando as regrinhas básicas não farmacológicas ahahahaha.

Para Saber Mais
MINISTÉRIO DA SAÚDE, SECRETARIA EXTRAORDINÁRIA DE ENFRENTAMENTO À COVID-19, NOTA TÉCNICA Nº 36/2021-SECOVID/GAB/SECOVID/MS
BRASIL Lei nº 14.190, de 29 de julho de 2021
BRASIL Lei nº 14.124, de 10 de março de 2021
PFIZER-BIONTECH (2021) Pfizer-BioNTech Announce Positive Topline Results of Pivotal COVID-19 Vaccine Study in Adolescents
As autoras
Ana Arnt é Bióloga, Doutora em Educação, Coordenadora do Blogs de Ciência da Unicamp e do Especial COVID-19
Mellanie Fontes-Dutra é biomédica, doutora em neurociência e pesquisadora na Universidade Federal do Rio Grande do Sul e Divulgadora Científica na Rede Análise COVID-19
Este texto é original e escrito com exclusividade para o Especial Covid-19