PENSANDO SOBRE BELO HORIZONTE/MG: DADOS EPIDEMIOLÓGICOS, ESTABILIDADE NOS PARÂMETROS E UM POUQUINHO DE ESTRANHEZA…
Não sei se vocês sabem, mas moro em Belo Horizonte. Aqui, a prefeitura libera nos dias úteis um boletim epidemiológico. As emissões iniciaram no dia 20/04 e hoje (17/09) estamos no boletim de número 106.
Um pouquinho do contexto da covid-19 aqui em BH: No dia 28/02 houve o início dos sintomas do primeiro caso confirmado. Além disso, e 18/03 é indicado como o dia do início da transmissão comunitária e início da fase de controle. A cidade permaneceu fechada por cerca de 2 meses para, então, no dia 25/05, iniciar uma reabertura que ocorreu em duas etapas e foi interrompida em 29/06, quando a cidade retornou à fase de controle. No dia 06/08, a prefeitura, novamente, iniciou a reabertura da cidade que hoje está funcionando com apenas algumas restrições de horário e de estabelecimentos. A reabertura se deu pela redução e estabilidade dos seguintes parâmetros: número de transmissão (RT) e ocupação de leitos de enfermaria e de UTI reservados para pacientes com covid.
Nesses últimos dias comecei a me perguntar como andavam as notificações de SRAG (síndrome respiratória aguda grave) na cidade… A dúvida era: será que os casos de covid estão reduzindo e os de SRAG estão elevados? Mas, no próprio boletim, a prefeitura informa que os casos confirmados consistem na soma de casos com resultado de exame positivo para COVID-19 que evoluíram ou não para óbito; e inclui casos de síndrome gripal e síndrome respiratória aguda grave.
A @lailanaciencia fez um post no Instagram comentando pontos relevantes na análise desses relatórios. Vale muito a pena dar um pulinho lá, já que não vou incorrer nessas colocações por aqui!
Feitas as considerações, vamos analisar um pouquinho esses dados (boletim epidemiológico e assistencial #106 da Prefeitura de Belo Horizonte do dia 17/09/20):

O boletim #106 mostra que, nesta data, a cidade possui 38.629 casos confirmados de covid-19 e um total de mortes confirmadas por covid-19 de 1.144. Considerando que a população de BH é estimada em 2.501.576 habitantes, a relação entre o número de casos e a população nos indica que 1,54% dos moradores da cidade foram contaminados e tiveram essa contaminação confirmada (esse número é provavelmente maior, mas não tenho ideia do quão maior, uma vez que muitos contaminados podem ter quadros assintomáticos ou leves e não procuram assistência para realização de testes, por exemplo).
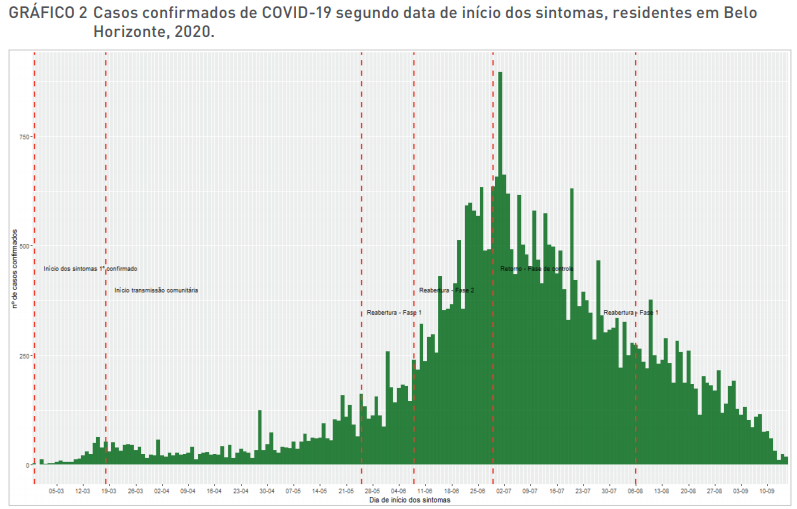
O gráfico abaixo nos mostra a evolução do número de casos confirmados por dia desde o início do primeiro caso em 28/02). Observe como ele aumenta até atingir um pico no dia 02/07 e então começa a redução. Os dados dos últimos dias podem estar defasados, mas para nossa linha de pensamento isso será irrelevante.
Eu queria, então, saber como foi a evolução do número de transmissão (RT) ao longo do tempo. Esse dado não tinha nos boletins, então, tive o trabalho manual de ir abrindo os boletins e plotei o gráfico abaixo com os dados de ocupação de leitos de UTI (amarelo) e de enfermaria (verde), além do RT (linha vermelha).
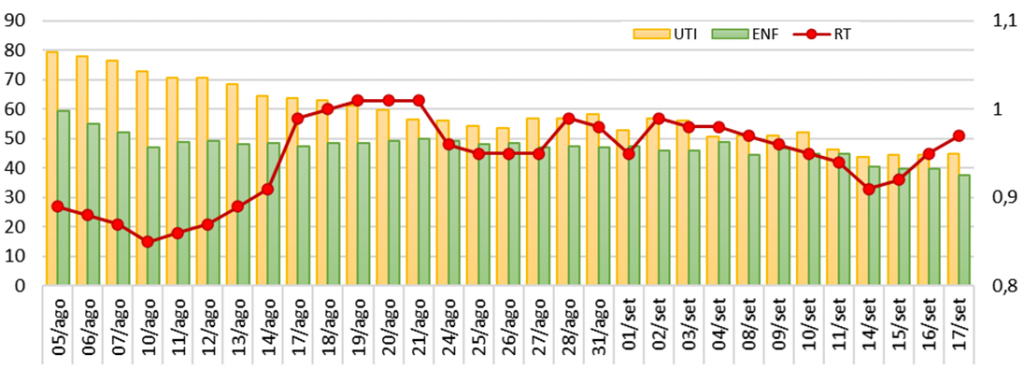
Vemos que a ocupação dos leitos de enfermaria diminuiu de 60% para 38% e os de UTI de 80% para 45%. O comportamento do valor de RT, porém é bem diferente… Observamos seu menor valor (0,85) no dia 10/08, seguido por um aumento que se manteve acima de 0,9, chegando hoje a 0,97.
Não tenho formação epidemiológica, mas essa situação toda que apresentei me pareceu muito estranha e tem me chamado muito a atenção. Por quê?
- A taxa da população comprovadamente contaminada é muito baixa (~1,5%), ainda que possa ser bem maior.
- Os casos (principalmente os mais graves) estão reduzindo, como vemos pelas taxas de ocupação de leitos e de novos casos confirmados.
- O RT está aparentemente aumentando e deve chegar/passar o RT=1 nos próximos dias, o que configuraria uma aceleração da doença)
- Não mostrei aqui, mas o boletim mostra que o número de testes (PCR e rápido) vêm diminuindo muito na cidade.
Olhando para isso, pare que a conta não fecha… Foi então que… Bom, continue a leitura para saber o que aconteceu!
A POSSÍVEL RELAÇÃO ENTRE O USO DE MÁSCARA, A REDUÇÃO DA GRAVIDADE DA COVID E O AUMENTO DA IMUNIDADE COLETIVA
Foi então que… nesta semana saiu um artigo no The New England Journal of Medicine que trouxe um pouco de luz e acho que ajudou a colocar aquelas peças no lugar… Não é um artigo experimental, mas um artigo de opinião no qual os autores (Ganghi e Rutherford), a partir de diversas observações fazem comentários e propõem hipóteses… vem comigo pra gente entender as ideias desses autores e tentar montar esse quebra-cabeça!
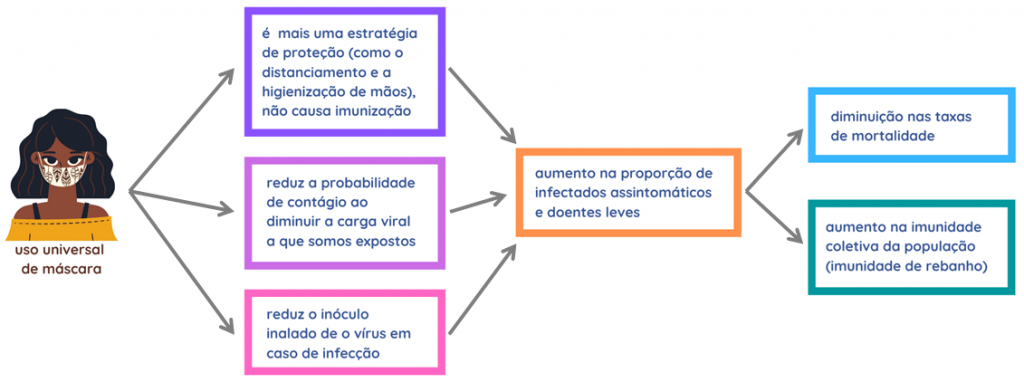
Há meses estamos falando e ouvindo falar sobre a importância do uso de máscara pela população. Elas têm um importante papel na redução da eliminação e dispersão de partículas virais a partir de pessoas infectadas e, também, reduz a carga viral inalada pelas pessoas suscetíveis à infecção. Isso seria ainda mais importante no caso de pessoas assintomáticas que transmitem o vírus sem nem mesmo saber que estão contaminadas. Podemos dizer que o uso das máscaras hoje é universal, ainda que estejamos vendo pela rua pessoas sem máscara ou usando-a de forma errada (no queixo; com o nariz de fora; pendurada na orelha).
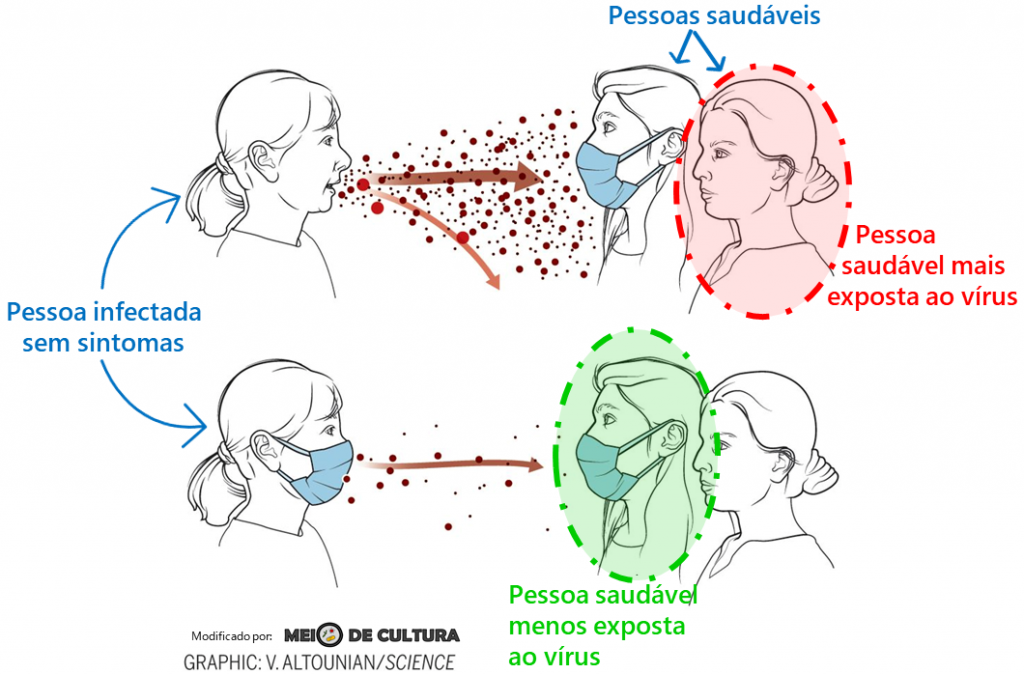
Para muitas doenças infecciosas, a quantidade de microrganismos inoculados no indivíduo está relacionada à gravidade da manifestação de sintomas da doença. Para os vírus, entretanto, esse ainda é um ponto controverso. Assim, os autores hipotetizam que a máscara, ao bloquear parte das partículas virais de serem inaladas, poderia ajudar a reduzir a gravidade da covid – que já sabemos tem diversas manifestações (de paciente assintomáticos, a pacientes que desenvolvem quadros de pneumonia, síndrome respiratória e morte).
Ou seja: caso a hipótese de Gandhi e Rutherford esteja correta, as máscaras estariam contribuindo para o aumento de infecções assintomáticas pelo novo coronavírus (o SARS-Cov-2). Estimativas sugerem que os assintomáticos que no início da pandemia corresponderiam a 20% dos casos, hoje poderiam chegar a 80% nos locais em que o uso de máscaras é universal; além das consideráveis reduções nos números de covid grave e de mortes.
O grande ponto de tudo isso seria que os pacientes com covid, mesmo aqueles assintomáticos e com sintomas leves poderiam desenvolver uma resposta imune contra o vírus… Assim, estaríamos passando por um momento no qual estaríamos aumentando a imunidade da população contra o vírus e, se chegarmos a um percentual grande da população, atingiríamos a imunidade coletiva (de rebanho). Este seria um processo semelhante à variolação/variolização que foi utilizada por muitos anos até a introdução da vacinação e que consistia em coletar material de pacientes com varíola e inocular em indivíduos suscetíveis à doença. Estes, por sua vez, desenvolviam uma infecção leve e ficavam imunizados.
Observe que o uso de máscaras não induz imunidade nem produz anticorpo, mas ela cria condições que possibilitariam que o indivíduo entre em contato com uma quantidade reduzida de vírus e (aí, sim!) essa infecção induziria a resposta imunológica no hospedeiro.
RESUMINDO A PROPOSTA DO ARTIGO…
CONCLUSÃO
Apesar da redução de novos casos confirmados, a taxa de pessoas contaminadas em BH pode estar aumentando realmente (aumento do RT) mas grande parte dessas infecções pode ser assintomática ou leve – o que explicaria o número de leitos livres e a redução na realização de novos testes.
O sucesso das medidas de prevenção nos dá a impressão de que elas são inúteis mas, como vimos, elas continuam muito necessárias! Isso tudo mostra que o uso universal das máscaras é muito importante tanto para a saúde individual quanto a coletiva.
Lembre-se, a pandemia não acabou. Proteja-se!
REFERÊNCIA
Aproveite e nos siga em nossas redes sociais: Twitter, Instagram e Facebook! Ah! E se for fazer comprinhas na Amazon, use nosso link!
Este texto publicado no Especial Covid-19 foi escrito originalmente no Blog Meio de Cultura